31 Milliarden Gesundheitskosten einsparen!
80 % der Krankheitskosten der Schweiz werden durch Volkskrankheiten bzw. durch sogenannte nichtübertragbare Krankheiten (NCDs) verursacht. Die 2018 bezahlten 65 Mrd. Kosten für die NCDs teilen sich gemäss Huber und Wieser (2018) prozentual wie in Abbildung 1 angegeben auf:
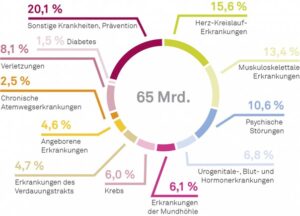
Prozentverteilung der Krankenkassenkosten
Der Einzahler in die Krankenkasse, also jeder Bürger, ist nächstes Jahr wiederum mit erhöhten Prämien konfrontiert, im Durchschnitt steigen die Prämien um 6 %. Über die letzten 25 Jahre haben sie sich verdoppelt. Und entwickeln sich entlang der zunehmenden Häufigkeit der NCDs. Es lohnt sich deshalb, die Ursachen der 80 % der Kostenverursachenden NCDs genauer anzuschauen. Ein Grossteil dieser Kosten wird ganz einfach durch eine molekulare Fehlernährung ausgelöst, welche die Insulinsensitivität ungünstig beeinflusst. Mit der Zeit bei länger andauernder Fehlernährung wird der Körper Betroffener gar Insulinresistent. Das bedeutet, das zuviel Insulin im Körper sich befindet und das Hormon Insulin in seiner Wirkung stark beeinträchtigt ist. Und damit ist für die meisten NCDs angerichtet.
Vielen der in Abbildung 1 aufgeführten Krankheiten liegt ursächlich eine Vorerkrankung zur Insulinresistenz zugrunde. Der Grund für die Entstehung einer Insulinresistenz ist eine inhaltstoffliche Fehlerernährung mit einer gleichzeitigen Über- und Unterernährung. Bei unveränderten Ernährungsbedingungen entsteht dann mit der Zeit unabhängig des Körpergewichtes eine Insulinresistenz (Rohner et al. 2021, siehe auch Konsum.ch 2022, Magazin 76).
Eine Insulinresistenz beeinflusst die Entstehung vieler Krankheiten. Eine Stoffwechselentgleisung zur Insulinresistenz birgt die höchsten Risiken für Schlaganfälle (Pyörälä et al. 2000) und wurde von Rêgo et al. (2022) als Ursache von etwa 60 % aller Schlaganfälle erkannt. Gemäss der «British Heart Foundation» (2021) ist die Insulinresistenz direkte Ursache von Herzrhythmusstörungen und plötzlichem Herztod. Die Befunde von Yusuf et al. (2020) zeigen, dass die Lifestylefaktoren, welche eine Insulinresistenz verursachen können, für 70% der Herz-Kreislauferkrankungen verantwortlich sind. Betroffene Eltern mit einer Insulinresistenz geben diese an ihre Kinder weiter (Gonzalez-Gil et al. 2022). Betroffene Kinder entwickeln dadurch eine geringere Gefässelastizität und haben ein erhöhtes Risiko für Bluthochdruck (Agbaje 2022). Der Typ-2 Diabetes ist eine Langzeitfolge der Insulinresistenz. 27 % aller Herz-Kreislauferkrankungen sind auf einen Diabetes Typ-2 zurückzuführen (Krapf 2021).
Bei anderen NCDs ist die Insulinresistenz nicht der Hauptverursacher, sondern trägt als wichtiger treibender Faktor zu den Erkrankungen bei. So etwa auch bei Krebserkrankungen. Es wurde gezeigt, dass die Wahrscheinlichkeit, an Krebs zu erkranken, deutlich ansteigt, wenn eine Insulinresistenz präsent ist (Perseghin et al. 2012).
Auch bei psychischen Erkrankungen kann die Insulinresistenz eine Rolle spielen. So ist das Risiko, an einer Depression zu erkranken zweifach erhöht, wenn eine Insulinresistenz vorhanden ist (Watson et al. 2021).
Auch an der Bildung von Übergewicht bis hin zu Adipositas ist die Insulinresistenz beteiligt. Eine Insulinresistenz führt zu überschüssigem Insulin und fördert eine Gewichtszunahme (Danielsson et al. 2009). Übergewicht korreliert stark mit 21 Krankheiten und trägt damit indirekt zur Steigerung der Krankheitskosten bei (Kivimäki et al. 2022). Jedoch muss dabei zwischen Kategorien von Übergewicht unterschieden werden. Denn laut Wiebe et al. (2022) ist diese Korrelation von Übergewicht und Krankheiten nur gegeben, wenn zudem eine unterliegende Insulinresistenz/ Reduktion vom Stoffwechsel vorhanden ist. Ein Übergewichtiger mit einem fitten Stoffwechsel hat demnach kein erhöhtes Sterberisiko und somit auch ein tieferes Risiko, an einer Folgekrankheit des Übergewichts zu erkranken. Der Einfachheit halber kann man diese zwei Gruppen „gesundes“ und „ungesundes“ Übergewicht nennen.
Wie bereits erwähnt, ist die Insulinresistenz der Ursprung eines Typ-2-Diabetes. Doch was bedeutet dies in Zahlen? In der Schweiz werden ca. 500’000 Typ-2-Diabetes Fälle gezählt, mit einer Dunkelziffer von ca. 1/3 (Kaiser et al. 2012). Der Typ-2-Diabetes verursacht pro Fall direkte jährliche Kosten von 5‘331 Euro gemäss Huber et al. (2014). Gemäss einem Bericht der «NCD Alliance» (2022) ruft der Typ-2-Diabetes rund 57 begleitende Krankheiten hervor. Der Typ-2-Diabetes entsteht in immer jüngeren Menschen (Pyle and Kelsey 2021). Begleitkrankheiten treten so auch früher auf (Nanayakkara et al. 2021). Tritt Typ-2-Diabetes in immer jüngeren Jahren ein, führt er zu höheren Demenzrisiken (Barbiellini Amidei et al. 2021). So trägt der Typ-2-Diabetes indirekt zur Steigerung der Gesundheitskosten weiter bei.
Betrachten wir nun die Graphik der Abbildung 1 nochmals mit diesem Hintergrundwissen, so stellt sich das geschätzte Kostenbild ganz anders dar:
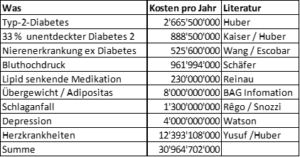
Tabelle 1: Mit Insulinresistenz zusammenhängende Erkrankungen und geschätzte Kostenfolgen (Angaben in CHF)
Eine Fehlerernährung, die zu einer Insulinresistenz führt, beeinflusst demnach jährliche Kosten von ca. 31 Milliarden CHF (Tabelle 1). Dies sind rund 42% der Gesamtkosten aller NCD-Kosten wie in Abbildung 1 aufgelistet (bezogen auf das Jahr 2018). Das bedeutet, dass die oberflächliche Betrachtung der Krankheiten und Kostenzurordnung wie in Abbildung 1 angegeben nicht der Kostenwahrheit entspricht. Eine Ausrichtung des Gesundheitssystems bei NCDs auf eine symptomatische Behandlung der Krankheiten unter Missachtung der ursächlichen Erkrankung einer Insulinresistenz führt zu einer zahlenmässig erhöhten Erkrankung der Bevölkerung an diesen NCDs und damit zusammenhängend zu überhöhten Gesundheitskosten. In der Rechnung gem. Tabelle 1 sind viele der 57 Begleit-Erkrankungen des Diabetes Typ-2 und die 21 Begleit-Erkrankungen von Adipositas nicht berücksichtigt. Die Kosten einer unbehandelten Insulinresistenz dürfte demnach noch weit höher liegen als in Tabelle 1 berechnet.
Was tun? Momentan gibt es keine medikamentöse oder medizinische Therapie für die Insulinresistenz. Sie war bisher schwer erkennbar und blieb wohl deshalb in der Regel unentdeckt.
Die Lösung: eine mögliche Insulinresistenz lässt sich mit geeigneten Messgrössen und digitaler Berechnung über die «EPIKonzept App» leicht bestimmen und kostengünstig screenen. Einmal erkannt, lässt sich eine Insulinresistenz mit einer präzisen personalisierten Ernährung in kurzer Zeit kostengünstig behandeln und normalisieren, bevor die Folgekrankheiten einer Insulinresistenz ausbrechen Ambulant behandelbar, lassen mit der gleichen Therapiemethode beim Typ-2-Diabetes ab BMI 26 die Krankheitssymptome mit hoher Effizienz nach (Rohner et al. 2021).
Dr. Markus Rohner, EGB EpiGeneticBalance AG, 4310 Rheinfelden
Um die Lesefreundlichkeit zu gewährleisten, finden Sie den vollständigen Artikel mit sämtlichen Literaturbezügen auf www.konsum.ch/de/magazin
Literatur
Agbaje A O (2022). Mediating role of body composition on the association of arterial stiffness with blood pressure among adolescent: The ALSPAC study. Front. Cardiovasc. Med., 02 September Sec. Hypertension https://doi.org/10.3389/fcvm.2022.939125
BAG: https://www.bag.admin.ch/bag/de/home/gesund-leben/gesundheitsfoerderung-und-praevention/koerpergewicht/uebergewicht-und-adipositas/kosten-uebergewicht-und-adipositas.html
Barbiellini Amidei C et al. (2021). Association Between Age at Diabetes Onset and Subsequent Risk of Dementia. JAMA 325(16):1640-1649
British Heart Foundation (2021): https://www.bhf.org.uk/what-we-do/news-from-the-bhf/news-archive/2021/june/insulin-resistance-linked-to-increased-risk-of-sudden-death
Danielsson A et al. (2009). Short-term overeating induces insulin resistance in fat cells in lean human subjects Mol Med. 15(7-8):228-34.
Escobar C et al. (2021). Costs and healthcare utilization of patients with chronic kidney disease in Spain. BMC Health Services Research 21(536)
Gonzalez-Gil et al. 2022). Parental insulin resistance is associated with unhealthy lifestyle behaviors independently of body mass index in children: The Feel4Diabetes study. European Journal of Pediatrics 181:2513-2522
Huber C und Wieser S (2018). Die Schweiz zahlt hohen Preis für nicht-übertragbare Krankheiten. Schweiz Ärzteztg. 99(33):1054-1056
Huber C A et al. (2014). Epidemiology and costs of diabetes mellitus in Switzerland: an analysis of health care claims data, 2006 and 2011. BMC Endocrine Disorders volume 14 (44).
Kaiser A, Vollenweider P, Waeber G (2012). Prevalence, awareness and treatment of type 2 diabetes mellitus in Switzerland: The CoLaus study. Diabet Med 29: 190–197
Kivimäki M et al. (2022). Body-mass index and risk of obesity-related complex multimorbidity: an observational multicohort study. Lancet Diabetes Endocrinol. 2022 Apr;10(4):253-263.
Krapf R (2021). Fokus auf …Diabetes mellitus und Krebserkrankungen. Swiss Med Forum21(1112):173-176.
Natalie Nanayakkara et al. (2021). Impact of age at type 2 diabetes mellitus diagnosis on mortality and vascular complications: systematic review and meta-analyses. Diabetologia 64(2):275–287.
NCD Alliance (2022). https://ncdalliance.org/news-events/news/living-with-diabetes-puts-you-at-greater-risk-of-57-other-diseases
Perseghin G et al. (2012). Insulin resistance/hyperinsulinemia and cancer mortality: the Cremona study at the 15th year of follow-up. Acta Diabetol. 49(6):421-8.
Pyle L and Kelsey M M (2021). Youth-onset type 2 diabetes: translating epidemiology into clinical trials. Diabetologia 64:1709–1716
Pyörälä M et al. (2000). Insulin Resistance Syndrome Predicts the Risk of Coronary Heart Disease and Stroke in Healthy Middle-Aged Men. Arteriosclerosis, Thrombosis, and Vascular Biology 20:538-544.
Rêgo et al. (2022), EUROPEAN JOURNAL OF NEUROLOGY Volume 29, Supplement 1, June 2022 Abstracts of the 8th Congress of the European Academy of Neurology
Reinau D et al. (2021). Utilization patterns and costs of lipid-lowering drugs in Switzerland 2013–2019.Swiss Med Wkly. 2021;151:w30018
Rohner et al. (2021). Hepatic-Metabolite-Based Intermittent Fasting Enables a Sustained Reduction in Insulin Resistance in Type 2 Diabetes and Metabolic Syndrome. Horm Metab Res. 2021 Aug;53(8):529-540.
Schäfer H H und Scheunert U (2013). Costs of current antihypertensive therapy in Switzerland: an economic evaluation of 3,489 patients in primary care. Swiss Med Wkly. 2013 Oct 25;143:w13854.
Snozzi P, Blank P R, Szucs T D (2014). Stroke in Switzerland: social determinants of treatment access and cost of illness. J Stroke Cerebrovasc Dis. 2014 May-Jun;23(5):926-32.
Strilciuc S et al. (2021). The economic burden of stroke: a systematic review of cost of illness studies. J Med Life. 2021 Sep-Oct;14(5):606-619.
Wang G et al. (2019). The analysis of risk factors for diabetic nephropathy progression and the construction of a prognostic database for chronic kidney diseases. Journal of Translational Medicine 17(264)
Watson K T et al. (2021). Incident Major Depressive Disorder Predicted by Three Measures of Insulin Resistance: A Dutch Cohort Study. DOI:10.1176/appi.ajp.2021.20101479
Wiebe N, Muntner P, Tonelli M (2022). Associations of body mass index, fasting insulin, and inflammation with mortality: a prospective cohort study. Int J Obes (2022). https://doi.org/10.1038/s41366-022-01211-2
Yusuf S, Phil D, Philip J, Sumathy R (2020). Modifiable risk factors, cardiovascular disease and mortality in 155,722 individuals from 21 high-, middle-, and low-income countries. Lancet. 2020 Mar 7; 395(10226): 795–808.














